Реконструктивно-восстановительная хирургия. Посттравматические деформации скуло-глазничного комплекса. Показания и противопоказания к операции
Восстановительные операции в челюстно-лицевой хирургии проводятся для устранения дефектов, воссозданием утраченных (частично или полностью) органов или тканей лица и шеи с последующим восстановлением их функции и целостности. Для чего используется технология перемещения собственных тканей или микрохирургическая техника для пересадки большого комплекса тканей.
Реконструктивная хирургия направлена на устранение деформаций, вызванных травмой или посттравматическим процессом.
Показания к проведению реконструктивно-восстановительных операций - это врожденные и приобретенные дефекты и деформации:
- мягких тканей и кости лица (челюсти, глазницы, лобной кости, полости рта, носовых и скуловых областей, хрящей носа);
- нарушение эстетики лица и мимики;
- нарушение функции жевания;
- затруднение или невозможность речи;
- затруднение дыхания;
- полное или частичное отсутствие костей скелета лица и прилегающих к ним мягких тканей (глазных яблок, ушных раковин, век и т.д.);
- повреждение тканей и костей в результате операций по поводу новообразований и лучевой терапии.
Противопоказаниями к восстановительным и реконструктивным операциям можно отнести психические нарушения, инфекционные заболевания, пиодермию кожи, язвенный стоматит, воспалительные процессы в лимфатических узлах, пазухах носа, глотке, общее недомогание и возраст пациента.
В ФГБУ НКЦ оториноларингологии ФМБА России реконструктивно-восстановительные операции проводятся квалифицированными специалистами научно-клинического отдела челюстно-лицевой хирургии под руководством д.м.н., профессора А.С.Караяна.
Операции, выполняемые на лице, полости рта, шее, конечностях – это сложное ювелирное искусство, которое требует не только специальных профессиональных навыков хирурга, но и особого инструментария, специального шовного материала, хирургического оборудования, операционных. Наш Центр располагает самой современной клинической базой для выполнения таких сложных операций, включая диагностическое оборудование и собственную лабораторию (единственная лаборатория в России) для изготовления необходимых для пациентов эктопротезов. Все сотрудники отдела имеют научные степени и большой практический опыт в ЧЛХ, активно используют не только лучшие отечественные и зарубежные методики, но и применяют в работе свои собственные разработки и методы. Все это позволяет всесторонне обследовать пациента, провести необходимое лечение и оказать высококвалифицированную помощь.
Для проведения восстановительных и реконструктивных операций специалисты Центра проводят тщательное изучение природы травмы, сопутствующих патологических изменений с помощью рентгенографии, КТ или МРТ. Пациент проходит обследование и консультации у врачей смежных специальностей – нейрохирурга, оториноларинголога и окулиста.
Пациентам проводится подробное обследование и изучение особенностей костной ткани в зоне дефекта с помощью 3D моделирования, которое необходимо для изготовления индивидуальной стереолитографической модели при моделировании трансплантата. В НКО челюстно-лицевой хирургии разработаны и внедрены в клиническую практику несколько уникальных методик по восстановлению и реконструкции лица и шеи у пациентов, которые перенесли сложные онкологические заболевания, травмы, ожоги, огнестрельные ранения.
Только комплексный подход к оценке всех позиций дает возможность точно определить размер повреждений, выявить границы сохранности участков костей и мягких тканей, выработать тактику дальнейшего лечения и восстановления пациента.
Посттравматические деформации скуло-глазничного комплекса – наиболее распространенные в практике челюстно-лицевых хирургов. Переломы стенок глазницы бывают изолированные и в сочетании с переломами скуловой, верхнечелюстной, лобной, височной костями, нередко и с костной основой носа. Учитывая, что вышеуказанные кости частично или полностью формируют стенки глазницы, их перелом вовлекает за собой глазничный перелом. Поэтому перелом скуловой кости со смещением – это всегда скуло-глазничный перелом.
Что же касается изолированных переломов костей глазницы, в этом случае чаще повреждаются ее дно и медиальная стенка, являющиеся «слабыми местами», ограничивающими глазницу от околоносовых пазух, и имеющие наиболее тонкую костную стенку; подобные переломы называют «взрывными» или еще переломами типа «blowout». Причиной таких переломов чаще всего является удар тупым предметом в область глазного яблока. Согласно законам физики удар вызывает упругую деформацию глазного яблока за счет кратковременного изменения в нем гидравлического давления. В свою очередь, возникшая упругая деформация вызывает механическое напряжение в окружающих мягких тканях, которая и вызывает разрушение стенок орбиты. При этом типе переломов края глазницы остаются интактными, а мягкотканный компонент может смещаться и проникать в околоносовые пазухи. Изолированные переломы орбиты встречаются в 16,1 % случаев переломов с вовлечением глазницы.
Скуло-глазничные переломы встречаются достаточно часто (у 64 % пациентов с повреждениями верхней и средней зон лица) в результате автотравм, ударов и падений с высоты, при этом скуловая кость ломается чаще по скуло-верхнечелюстному, скуло-лобному, скуло-височному контрфорсам и смещается, вовлекая за собой перелом нижней, реже медиальной стенок глазницы.
Поскольку травма глазницы в 30 % случаев сочетается с нейротравмой, диагностика и лечение глазничных переломов нередко отодвигаются на второй план при наблюдении пациентов в нейрохирургических отделениях. Несвоевременное обращение в специализированное медицинское учреждение также может являться причиной формирования посттравматических деформаций.
В сроки 2 – 3 недель после травмы, при отсутствии лечения между костными отломками, возникают костные и фиброзные сращения. С этого периода начинается процесс резорбции смещенных костных отломков стенок глазницы, а на их месте образуется грубая рубцовая ткань, не способная выполнять функцию костного каркаса. К концу третьего месяца деформацию, возникшую после травмы при отсутствии лечения, принято считать сформированной, то есть патологические процессы в пораженной зоне полностью проявили себя с возникновением стойких эстетических и функциональных нарушений.
Дефекты стенок глазницы могут возникать в результате резорбции смещенных фрагментов нижней и медиальной стенок глазницы, имеющих порой толщину не более бумажной пластинки, и вовлекающие за собой изменения со стороны мягкотканого содержимого, приводя к его атрофии, рубцовым изменениям или пролабированию в полости пазух. Возникающий в результате энофтальм и/или гипофтальм приводит, в свою очередь, к возникновению эстетических и функциональных нарушений. Восстановление атрофированного мягкотканого содержимого, окружающего глазное яблоко, особенно позади глазничного клетчаточного пространства, до сих пор является очень сложной и актуальной проблемой реконструктивной хирургии, не имеющей единой концепции оптимального лечения. Мы пришли к выводу, что для устранения посттравматического дефицита объема мягких тканей глазницы оптимальным материалом является изготовленная смесь из костной стружки и обогащенной тромбоцитами аутоплазмы крови (PRP).
Любая костная реконструкция требует репозиции смещенных костных отломков, их фиксации к неповрежденным костям, друг к другу и замещении дефектов костной ткани. Специального же подхода требует восстановление нижней и внутренней стенок глазницы. Мелкие костные отломки, которые образуются при переломах, невозможно сопоставить и консолидировать, к тому же со временем они рассасываются, образуя дефект.
При репозиции неправильно сросшихся костных фрагментов скуло-орбитального комплекса, интраоперационное возникновение дефекта костной ткани, как правило, неизбежно. Поэтому на практике речь идет о замещении утраченной костной основы трансплантатами или имплантатами. В этом качестве применялось и до сих пор применяются самые различные материалы: титановые сетки, пластины, силиконовые имплантаты, ауто-, аллотрансплантаты и др. Поскольку стенки глазницы непосредственно граничат с придаточными пазухами носа, применение синтетического материала имеет определенный риск вследствие инфицирования последнего с развитием воспалительных осложнений; кроме того, как показывает практика, со временем может происходить рубцовое изменение окружающих имплантат тканей. Оптимальным материалом в данном случае может являться костный трансплантат. В качестве донорского материала используют наружную пластинку теменной кости, гребешок крыла подвздошной кости или ребро. В качестве донорского материала необходим такой костный аутотрансплантат, с помощью которого можно получить тонкие костные пластинки, позволяющие воссоздать утраченную стенку орбиты при этом костный материал должен быть минимально подверженным резорбции, удобным для забора и относительно безболезненным для пациента в послеоперационном периоде.
Костные аутотрансплантаты по структуре бывают: кортикальные – свод черепа, подбородок и тело нижней челюсти; губчатые – большеберцовая кость и гребень подвздошной кости; кортикально-губчатые или смешанные – гребень подвздошной кости. По эмбриональному происхождению: внутримембранного типа – мезенхимального происхождения: кости черепа и энхондрального типа – эктомезенхимального происхождения: подвздошный гребень и большая берцовая кость. Кортикальные трансплантаты мембранозного происхождения характеризуются высокой механической прочностью и устойчивостью к резорбции. Мы обладаем успешным опытом применения кортикальных теменных аутотрансплантатов для реконструкции дефектов медиальной и нижней стенок глазницы при изолированных переломах.
Наши специалисты пришли к выводу, что для реконструкции дна или медиальной стенки глазницы, при изолированных переломах, вызвавших дефект одной стенки, в тех случаях, когда пациент по тем или иным причинам (религиозные соображения, сопутствующая алопеция и т.д.) отказывается от коронарного доступа, при энофтальме ≤ 3,5 мм, существует возможность обойтись без коронарного доступа, используя в качестве донорского материала для реконструкции дефектов стенок глазницы - кортикальные аутотрансплантаты, взятые из ветви нижней челюсти, и являющиеся схожими по своим свойствам и происхождению с теменными.
Очень важно понимать, что бикоронарный или по-другому, венечный разрез необходим, если речь идет об устранении реконструкции скуло-орбитального комплекса, скуловой дуги, лобной кости, поскольку разрез служит одновременно и доступом, позволяющим без повреждения сосудисто-нервных пучков добираться до нужных областей и местом забора донорского материала. Коронарный разрез не оставляет видимых рубцов, поскольку проходит по волосистой части головы.
Особенности мембранозных нижнечелюстных кортикальных аутотрансплантатов
Как и теменные кортикальные костные трансплантаты, подбородочные и взятые с ветви, имеют внутримембранное происхождение и потому резорбируются меньше, чем имеющих энхондральную природу. Эта особенность объясняется остеологами быстрой реваскуляризацией и медленной резорбцией костей внутримембранного происхождения.
По сравнению с другими методами реконструкции кости, при использовании аутотрансплантов с нижней челюсти улучшается качество костной ткани в области подсадки и уменьшаются сроки приживления. Тело нижней челюсти эмбриологически развивается как прямоугольная мембранозная кость, в то время как мыщелковые отростки развиваются из энхондрального предшественника кости. Эксперименты показали, что аутотрансплантаты из мембранозной кости подвергаются меньшей резорбции, чем кости эндохондрального происхождения (из гиалинового хряща). Хотя губчатые блоки реваскулизируются быстрее кортикальных, кортикальные мембранозные аутотрансплантаты реваскуляризуются быстрее аутотрансплантатов эндохондрального происхождения даже с более выраженным губчатым слоем. Именно ранняя реваскуляризация костного блока мембранозного происхождения, скорее всего, является причиной сохранения объема аутотрансплантата. Это объясняет, почему костные аутотрансплантаты нижней челюсти, представляющие собой в основном кортикальную пластину и содержащие небольшое количество остеогенных клеток, мало теряют в объеме и быстро приживаются к ложу реципиента. Существует другая гипотеза, которая гласит о том, что кости эктомезенхимального происхождения (например, нижняя челюсть) имеют лучший потенциал приживления в челюстно-лицевой области из-за биохимического сходства между протоколлагеном донорского участка и области реципиента.
Некоторые исследователи предполагают, что лучшее приживление аутотрансплантата мембранозного происхождения связано с предпочтительной трехмерной структурой. Marx указал, что аутотрансплантаты костей свода черепа, например, имеют развитую сосудистую систему губчатого вещества и большое количество гаверсовых каналов и каналов Фолькмана, которые способствуют быстрой и полной реваскуляризации. Кроме того, аутотрансплантаты мембранозного происхождения имеют более выраженный кортикальный слой, за счет чего они рассасываются значительно медленнее. К преимуществам также можно отнести: отсутствие эстетических нарушений благодаря внутриротовому доступу для забора, незначительную послеоперационную болезненность и что немало важно на данную манипуляцию всегда легко получить согласие пациента.
Схема операции
Для доступа к нижней и медиальной стенкам орбиты мы используем чаще субцилиарный доступ. Для этого разрез проводят на 1,5- 2 мм ниже ресничатого края. Плоскость препарировки либо поверхностно над m. orbicularis oculi – с созданием кожного лоскута, либо глубже под мышцей – с формированием кожно-мышечного лоскута. При формировании кожно-мышечного лоскута возможны вариации: мышца может быть рассечена по уровню на 1 мм ниже, чем кожный разрез. Разрезается круговая мышца и рассекается надкостница в области нижнеглазничного края. Доступ позволяет визуализировать медиальную и нижнюю стенки орбиты.
Далее трансплантат, взятый с ветви нижней челюсти или теменной области устанавливается в область дефекта нижней стенки орбиты (или медиальной стенки орбиты). Также костный трансплантат измельчается в костной мельнице, полученная стружка смешивается с обогащенной тромбоцитами аутоплазмы крови (PRP) и помещается в позадиглазное клетчаточное пространство для устранения дефицита объема мягких тканей с гиперкоррекцией в виде экзофтальма относительно здорового глаза.
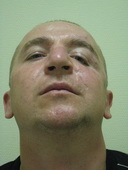
Пример 1
| До операции | |||
 |
 |
 |
 |
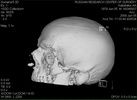
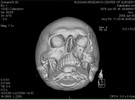
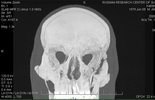
| КТ до операции | |||
 |
 |
 |
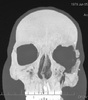 |
| После операции | |||
 |
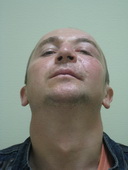 |
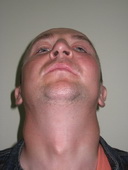 |
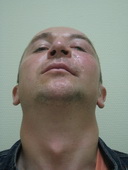 |
Пример 2
| До операции | После | |
 |
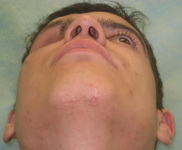 |
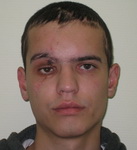 |
Пример 3
| До травмы | До операции | ||
 |
 |
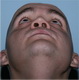 |
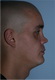 |
| КТ снимки | После операции | |
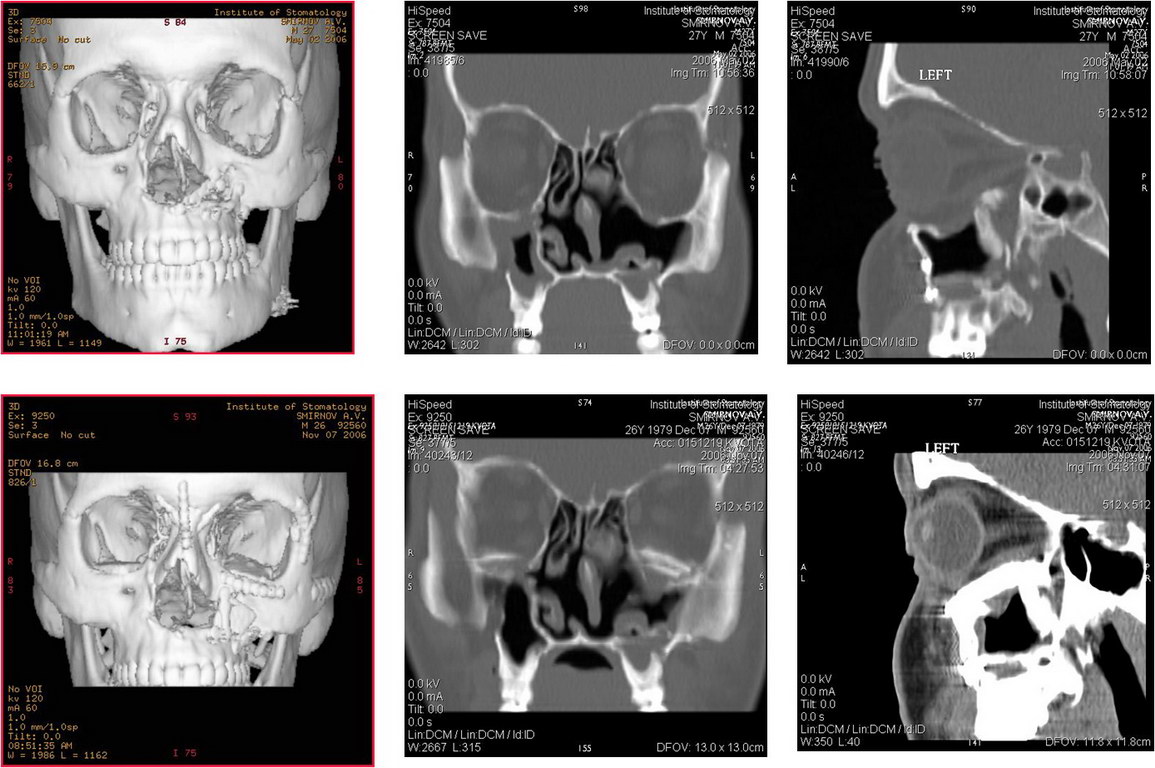 |
 |
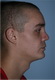 |
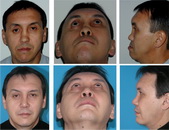
Пример 4
| До операции | ||||||
 |
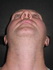 |
 |
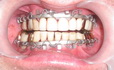
|
|
|
|
| После операции | |||||||
 |
 |
 |
 |
 |
 |
 |
 |
Пример 5
| До и После операции |
 |



























