Поллиноз или «сенная лихорадка» - это аллергическое заболевание, с которым наиболее часто обращаются за помощью к аллергологу люди разных возрастов. Поллиноз возникает у человека от контакта с пыльцой различных растений и преимущественно поражает слизистые оболочки глаз и дыхательных путей. В природе очень многие виды растительной или цветочной пыльцы обладают выраженной аллергической активностью, которая у высокочувствительных людей после контактирования с пыльцой становится причиной появления сезонного заболевания с целым комплексом аллергических реакций. Но огромное количество людей на земле может не испытывать никакого дискомфорта от контакта с пылящими растениями. Разве что от наличия у цветущего растения резкого запаха, от которого человек может чихнуть пару раз. Но для людей, страдающих поллинозом, радость от пробуждения природы омрачается развитием аллергии. У многих пациентов с симптомами этого сезонного заболевания полностью нарушается привычный ритм жизни – он не в состоянии работать, учиться и даже заниматься повседневными делами. Отчего же так происходит?
Причины развития поллиноза

Аллергическая реакция – это, прежде всего, реакция иммунной системы человека на попадание некого чужеродного вещества (аллергена) из внешней среды в организм человека. При поллинозе в качестве такого вещества выступает цветочная пыльца растений. У обычного человека, неподверженного ее опасному воздействию, при вдыхании и выдыхании пыльцы не наблюдается никакой иммунной реакции. Но иммунная система пациента с поллинозом после попадания мельчайшей пыльцы, даже в 10 микрон, в дыхательные пути или же на слизистую оболочку глаз или на кожу, включает систему распознавания аллергического вещества, как какого-нибудь болезнетворного вируса или бактерии, после чего начинает от этого «вредного» агента активно защищаться – появляется аллергическая реакция или аллергическое воспаление. Аллергию на пыльцу растений могут иметь от 1 до 15-20% населения, в зависимости от климатической зоны и региональных особенностей. Естественно, что на севере болеют реже, а на юге чаще. Периоды обострения поллиноза напрямую связаны с периодами цветения определенных растений. Аллергическая реакция у пациентов проявляется при цветении ольхи, березы, орешника, дуба, семейства злаковых культур, полыни, амброзии и многих других растений. Симптоматика поллиноза усиливается при ветреной и сухой погоде вследствие увеличения концентрации в воздухе пыльцы. С наступлением сырой и дождливой погоды количество пыльцы снижается и выраженность заболевания уменьшается. Значительную роль в развитии поллиноза играет наследственная предрасположенность. Клинически доказано, что если оба родителя ребенка подвержены аллергическим заболеваниям, то вероятность проявления аллергии у ребенка может достигать 80%, если только один из родителей является аллергиком – 25-40%. В случаях, когда такого заболевания у родителей не наблюдалось – риск развития аллергического заболеваний составляет всего 10 %.
Симптомы и проявления поллиноза
Наиболее частые проявления – это симптомы аллергического ринита, для которого характерны:
- продолжительное чихание- обильное слизистое отделяемое из носа
- зуд в области носа
- першение в ротоглотке
- стекание слизи по задней стенке глотки («постназальный затек»)
- заложенность носа
У большинства пациентов ринит сочетается с аллергическим конъюнктивитом:
- покраснение и отек слизистых оболочек глаз,
- зуд век,
- светобоязнь,
- слезотечение,
- «песок в глазах».
Еще одним проявлением поллиноза может быть пыльцевая бронхиальная астма, когда появляется:
- кашель,
- затрудненное дыхание,
- «хрипы» и/или «посвистывание» в груди,
- удушье.
Несколько реже при поллинозе наблюдаются зудящие высыпания на коже (крапивница) или локальные отеки (отеки Квинке или ангионевротические отеки), отдельные проявления атопического дерматита.
Степени тяжести поллиноза
В зависимости от симптомов поллиноз может иметь легкую, среднюю или тяжелую степень тяжести.
При средне-тяжелом и тяжелом течении могут наблюдаться симптомы пыльцевой интоксикации в виде общей слабости, недомогания, головной боли, снижения аппетита. В случае неадекватного лечения поллиноза или при тяжелом его течении могут появиться осложнения болезни в следствие присоединения вторичной инфекции – гнойный конъюнктивит, гайморит, гаймороэтмоидит, бронхит, пневмония.
У некоторых пациентов реакция на пыльцу растений может сопровождаться симптомами развития пищевой аллергии, причем её проявления будут носить круглогодичный характер. Например, если у пациента наблюдается аллергия к пыльце деревьев, то у него может появиться реакция и на плоды деревьев (яблоки, груши, персики, абрикосы, сливы, орехи и т.д.), а также на сырую морковь и некоторые другие виды продуктов. Это проявляется наличием першения в горле, дискомфорта в области горла, зудом, отечностью в полости рта и в области горла.
Иногда поллиноз и аллергический ринит могут сопровождаться развитием полипозного риносинусита. Необходимо знать, что проявления сезонного аллергического ринита, бронхиальной астмы наблюдаются не только при аллергии на пыльцу растений, но и на плесневые грибы (плесень). Огромное количество микроскопических спор плесневых грибов появляются в воздухе с начала спорообразования - с марта и до середины осени.
Таким образом, поллиноз может протекать и в рамках круглогодичного аллергического ринита (персистирующего аллергического ринита), когда происходит сочетание аллергии к пыльце растений с аллергией к внесезонным аллергенам.
Очень часто поллиноз может скрываться под диагнозами «хронический ринит» или «вазомоторный ринит», что уводит в сторону от выбора правильной тактики лечения.
Диагностика поллиноза
Если у вас возникают подозрения на развитие поллиноза необходимо, прежде всего, обратиться за квалифицированной помощью к терапевту или аллергологу. Очень важно исключить наличие заболеваний, имеющие сходное течение. Прежде всего, это ОРЗ (ОРВИ), острый трахеит или бронхит. Важно помнить, что только опытный аллерголог-иммунолог с помощью современного диагностического оборудования, может с точностью поставить правильный диагноз и назначить адекватное лечение.
Лечение и диагностику поллиноза в Национальном медицинском исследовательском центре оториноларингологии ФМБА России успешно проводят специалисты отделения аллергологии и иммунологии. Прежде всего, для выставления диагноза «поллиноз» аллерголог-иммунолог проводит тщательный сбор и анализ анамнеза пациента, тщательный осмотр. При необходимости врач-оториноларинголог проводит риноскопию для определения состояния носовой полости, ее отечности и сужения носовых ходов.
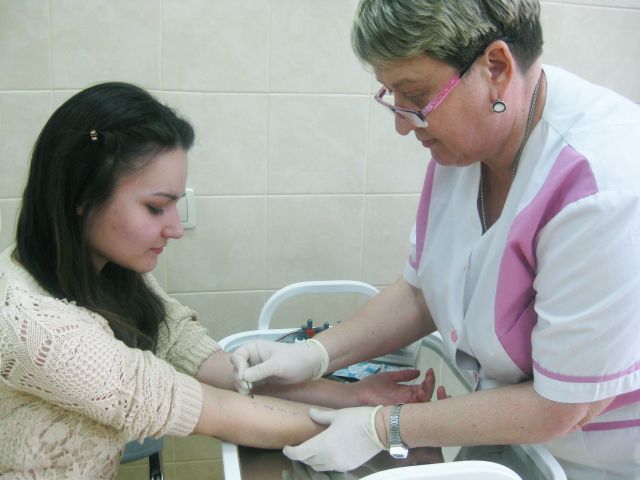
В нашем Центре специалист-аллерголог проводит комплексную аллергодиагностику пациенту для уточнения причинно-значимого аллергена. Аллергообследование проводится с использованием самых современных методов диагностики. Кожные тесты позволяют выявить аллерген уже через 20 минут после начала проведения теста.
Кожное аллерготестирование хорошо себя зарекомендовало и для диагностики бытовой аллергии (аллергии на домашнюю пыль, микроскопического клеща, библиотечную или книжную пыль), аллергии на домашних животных (эпидермальной аллергии), пищевой аллергии.
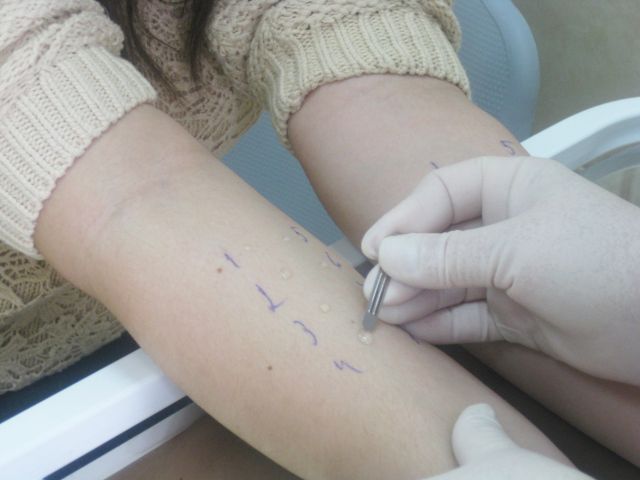
Кожные тесты – это безопасный и высокоинформативный метод обследования. Такие тесты целесообразно проводить вне обострения аллергического заболевания. В НМИЦО проводится так называемое «прик-тестирование» - это наиболее современный метод кожных тестов. Преимущество «прик-тестирования» по сравнению с классическими скарификационными тестами заключается в меньшей травматизации кожи при более высокой специфичности реакции (т.е. исключается неспецифическая реакция кожи на скарификационное воздействие, уменьшается вероятность «ложноположительного» результата).
Техника проведения пробы заключается в нанесении на кожу предплечья маленьких капель, содержащих различные аллергены. Затем проводится минимальный поверхностный прокол кожи («прик» означает укол), а затем, через 20 минут после нанесения, производится визуальный анализ произошедшей реакции. При наличии аллергии в месте нанесения виновного аллергена возникает волдырная реакция. По размеру волдыря определяется степень реакции.
Кожное тестирование больным поллинозом желательно проводить в осеннее-зимний период. Рекомендуется проведение тестов после прекращения приема противоаллергических средств, так как на фоне приема антигистаминных препаратов происходит «блокировка» кожи и тесты могут показать ложноотрицательный результат. При необходимости пациенту проводится анализ крови на наличие аллергических антител (иммуноглобулинов Е, IgE) к самым разнообразным аллергенам. Этот анализ можно делать пациентам любого возраста вне зависимости от проводимого лечения и фазы заболевания.
Особенности проведения аллергических проб у детей
Аллергические пробы проводят детям, достигшим 5-летнего возраста. Для малышей младше пятилетнего возраста, мы рекомендуем проведение другого метода исследования – специфическое исследование крови на наличие белковых антител – специфических иммуноглобулинов класса Е, которые вырабатываются иммунной системой в ответ на воздействие пыльцы определенного вида. В отличии от кожных тестов, такое исследование можно проводить в течении всего года, не обращая внимание на прием медицинских препаратов и состояние здоровья пациента. Данное исследование является единственным аллергологическим методом выявления поллиноза у малышей.
Лечение поллиноза

Можно ли избавиться от поллиноза навсегда? К сожалению, в настоящее время до сих пор не существует лекарства, которое могло бы полностью вылечить это заболевание. Современная медицина также не может и изменить генотип, формирующий заболевание у пациента. Но значительно облегчить страдания больного поллинозом может. Кроме того, существует особый метод нелекарственной терапии, позволяющий значительно уменьшить или даже предупредить проявления болезни, предотвратить прогрессирование болезни (вчастности, переход аллергического риноконъюнктивита в бронхиальную астму), а в некоторых случаях убрать проявления поллиноза на много лет. Правильное лечение поллиноза подбирает и проводит только аллерголог-иммунолог.
В отделении аллергологии и иммунологии ФГБУ НМИЦО ФМБА России лечение поллиноза проводят опытные аллергологи-иммунологи в соответствии с мировыми стандартами лечения аллергических заболеваний. После того как выявлен причинно-значимый аллерген, пациенту необходимо исключить полностью или ограничить контактирование с данным аллергеном. В период пыления указанного аллергена наиболее радикальный способ лечения – это уехать в другую климатическую зону, туда где этой пыльцы не бывает (высокогорье, северные территории и т.д.) или пыление аллергенных растений происходит в более ранние или более поздние сроки. Не смотря на то, что это является самым эффективным способом избежать проявлений поллиноза, в нашей обычной жизни применить его не всегда возможно. И тогда возникает необходимость в приеме специальных противоаллергических средств в период проявлений болезни. Они могут быть как общего (системного) действия – таблетки, инъекции, так и местного воздействия - спрей для носа, глазные капли, ингаляционные средства.
Аллерголог-иммунолог отделения каждому пациенту производит индивидуальное назначение приема лекарственных терапевтических препаратов, принимая во внимание возраст пациента, тяжесть и клинические проявления болезни, наличие сопутствующих заболеваний. На сегодняшний день, самым успешным и эффективным способом лечения поллиноза, позволяющим не только влиять на возникающие симптомы болезни, но и сделать так, чтобы сезонная аллергия исчезла на несколько лет, либо ее проявления стали минимальными – это аллерген-специфическая (АСИТ) или специфическая (СИТ) иммунотерапия.
 АСИТ является единственным патогенетическим методом лечения поллиноза. АСИТ позволяет изменить ответную реакцию иммунной системы на аллерген, сделать так, чтобы контакт с аллергеном в сезон пыления не вызывал у пациента аллергической реакции организма. Достигается это путем дозированного введения пациенту по определенной методике возрастающих концентраций аллергена – от самых минимальных, изначально не вызывающих никаких проявлений, до высоких концентраций. За время проведения АСИТ в иммунной системе происходит перестройка и она перестает болезненно реагировать на поступающий аллерген. Этот вид лечения проводится только под контролем квалифицированного аллерголога-иммунолога, т.к. происходит введение не лекарства, а самого источника болезни.
АСИТ является единственным патогенетическим методом лечения поллиноза. АСИТ позволяет изменить ответную реакцию иммунной системы на аллерген, сделать так, чтобы контакт с аллергеном в сезон пыления не вызывал у пациента аллергической реакции организма. Достигается это путем дозированного введения пациенту по определенной методике возрастающих концентраций аллергена – от самых минимальных, изначально не вызывающих никаких проявлений, до высоких концентраций. За время проведения АСИТ в иммунной системе происходит перестройка и она перестает болезненно реагировать на поступающий аллерген. Этот вид лечения проводится только под контролем квалифицированного аллерголога-иммунолога, т.к. происходит введение не лекарства, а самого источника болезни.
Данное лечение имеет массу нюансов, которое только в грамотных руках специалиста может быть безопасным и эффективным. Для достижения стойкого эффекта в соответствии с международными стандартами лечение должно проводиться в течение 3-5 лет. При этом используются различные методики. Возможно предсезонное введение аллергена (подкожно, в руку) в течение нескольких месяцев по 2-3 инъекции в неделю; возможно использование аллергена пролонгированного характера, который вводится реже – на этапе набора дозы 1 раз в неделю, затем – 1 раз в месяц. Возможно проведение сублингвальной (подъязычной) АСИТ, когда пациент по определенной схеме капает аллерген самостоятельно дома под язык, а к аллергологу-иммунологу периодически приходит для контроля и коррекции проводимой терапии. Этот метод применим и маленьким пациентам, начиная с 5-ти летнего возраста.
Метод АСИТ выбирается аллергологом-иммунологом с учетом индивидуальных особенностей каждого пациента, т.е. исходя из медицинских показаний / противопоказаний и того, какая методика более удобна пациенту.Не проводите лечение поллиноза самостоятельно, не применяйте разрекламированные «волшебные препараты», которые в лучшем случае – не принесут никакого эффекта лечения, а в худшем случае могут нанести Вашему организму и жизни непоправимый вред!
Профилактика поллиноза
Профилактика развития поллиноза проста:
- по возможности, в период цветения переехать в другую климатическую местность;
- в период обострения, без крайней необходимости, не выходить на улицу, исключить загородные прогулки, особенно в ветряную погоду;
- прогулки на открытом воздухе только в вечернее время суток, желательно после дождя или в пасмурную погоду;
- регулярная влажная уборка квартиры, увлажнение оконных сеток;
- удаление из жилого помещения ковров, ковровых покрытий, мягких игрушек;
- исключение любой фитотерапии (лечения растительными компонентами), соблюдение диеты, исключение меда и других продуктов пчеловодства, при аллергии к пыльце деревьев
– исключение в сезон пыления любых плодов деревьев, сырой моркови, при аллергии к пыльце злаковых трав
– исключение из рациона пищевых злаков (в т.ч. хлеба, злаковых каш, отрубей и т.д.), при аллергии к пыльце сложноцветных
– нерафинированное подсолнечного масла, майонеза, халвы, цикория, бахчевых культур.





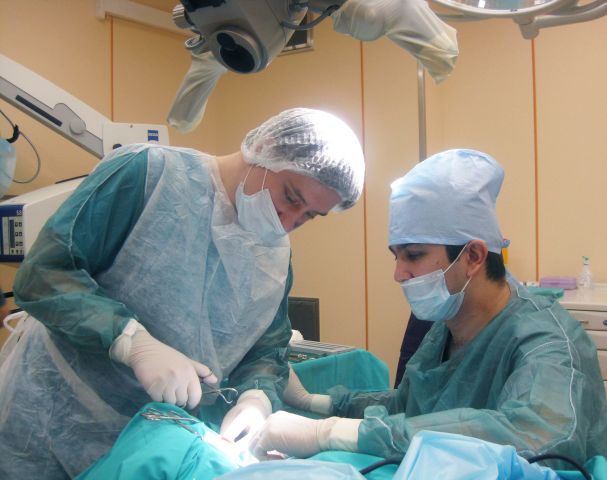
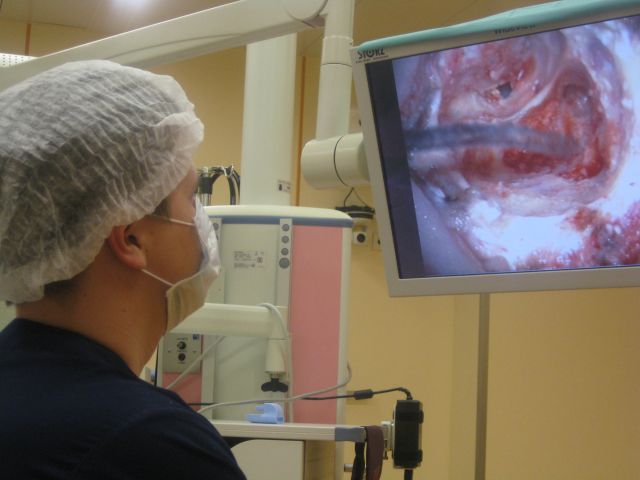 Среди различных вмешательств на стремени поршневая методикастапедопластики с использованием биосовместимых протезов получила наибольшее распространение в настоящее время. Данный метод является максимально щадящим, т.к. требует формирования в подножной пластинке стремени лишь небольшого отверстия.
Среди различных вмешательств на стремени поршневая методикастапедопластики с использованием биосовместимых протезов получила наибольшее распространение в настоящее время. Данный метод является максимально щадящим, т.к. требует формирования в подножной пластинке стремени лишь небольшого отверстия.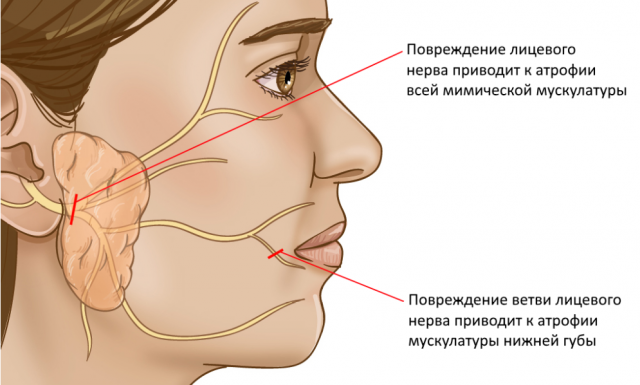
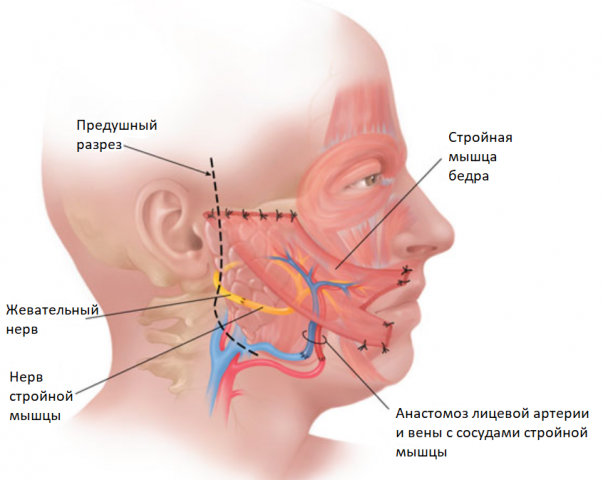
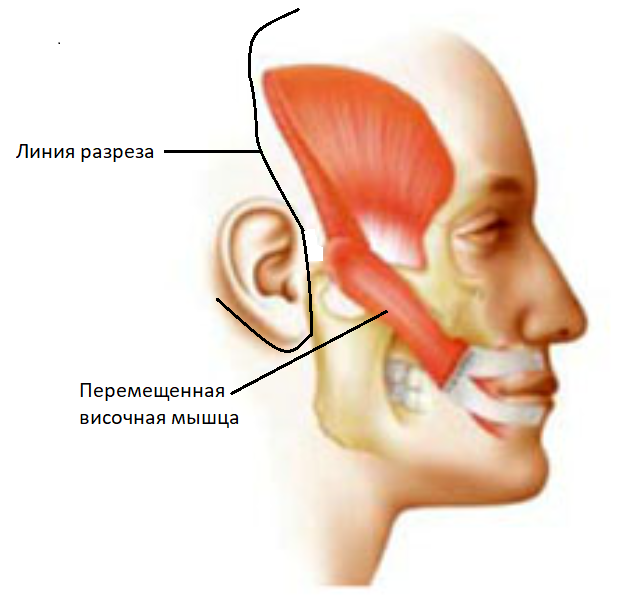
 Кросс-нерв – это нервный аутотрансплантат взятый с икроножного нерва (n.suralis) через мини-разрез в области лодыжки. Данный аутотрансплантат сшивается с лицевым нервом на здоровой стороне и через туннель (без видимых разрезов) проводится и вшивается в лицевой нерв на поврежденной стороне. Через данный трансплантат нервный импульс проходит со здоровой на больную сторону, приводя в движения мышцы на поврежденной стороне лица. При этом донорская зона (нога) функционально не страдает, функция не нарушается. Данный метод часто используется в клинической практике в сочетании с другими методами лечения.
Кросс-нерв – это нервный аутотрансплантат взятый с икроножного нерва (n.suralis) через мини-разрез в области лодыжки. Данный аутотрансплантат сшивается с лицевым нервом на здоровой стороне и через туннель (без видимых разрезов) проводится и вшивается в лицевой нерв на поврежденной стороне. Через данный трансплантат нервный импульс проходит со здоровой на больную сторону, приводя в движения мышцы на поврежденной стороне лица. При этом донорская зона (нога) функционально не страдает, функция не нарушается. Данный метод часто используется в клинической практике в сочетании с другими методами лечения.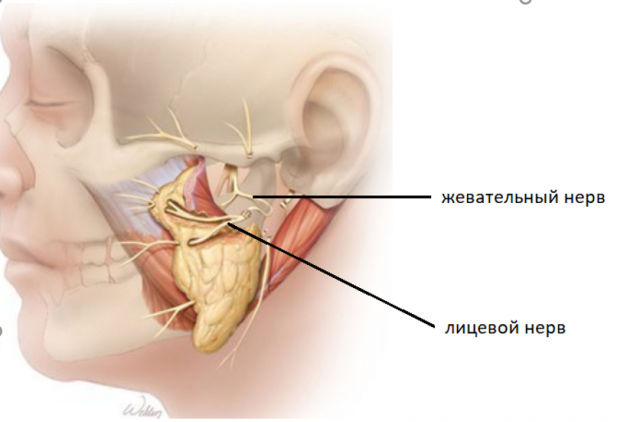
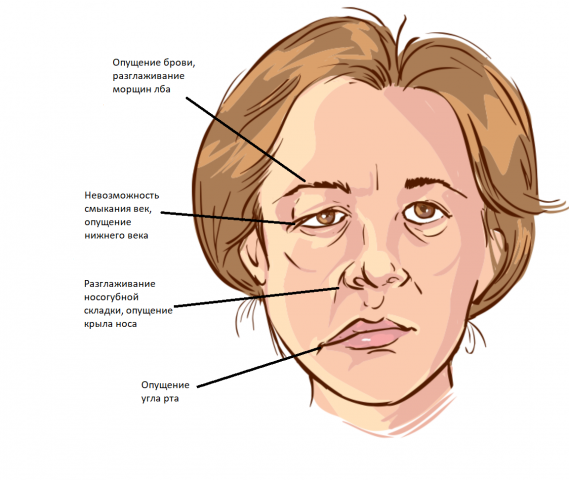
 Однако, изолированная пластика век не всесильна. Нависание верхних век из-за птоза бровей, "морщины в области наружных углов глаз, опущение последних и возрастную деформацию в скуловой и скуло-глазничной областях этим вмешательством скорректировать нельзя. И именно в таких случаях важно провести грамотную диагностику причин эстетических изменений в параобрбитальной зоне, поскольку не правильно выбранная хирургическая методика не только не даст ожидаемого эффекта, но и повлечет за собой нежелательные последствия: еще большее опущение бровей, выворот нижних век и др.
Однако, изолированная пластика век не всесильна. Нависание верхних век из-за птоза бровей, "морщины в области наружных углов глаз, опущение последних и возрастную деформацию в скуловой и скуло-глазничной областях этим вмешательством скорректировать нельзя. И именно в таких случаях важно провести грамотную диагностику причин эстетических изменений в параобрбитальной зоне, поскольку не правильно выбранная хирургическая методика не только не даст ожидаемого эффекта, но и повлечет за собой нежелательные последствия: еще большее опущение бровей, выворот нижних век и др.










 АСИТ является единственным патогенетическим методом лечения поллиноза. АСИТ позволяет изменить ответную реакцию иммунной системы на аллерген, сделать так, чтобы контакт с аллергеном в сезон пыления не вызывал у пациента аллергической реакции организма. Достигается это путем дозированного введения пациенту по определенной методике возрастающих концентраций аллергена – от самых минимальных, изначально не вызывающих никаких проявлений, до высоких концентраций. За время проведения АСИТ в иммунной системе происходит перестройка и она перестает болезненно реагировать на поступающий аллерген. Этот вид лечения проводится только под контролем квалифицированного аллерголога-иммунолога, т.к. происходит введение не лекарства, а самого источника болезни.
АСИТ является единственным патогенетическим методом лечения поллиноза. АСИТ позволяет изменить ответную реакцию иммунной системы на аллерген, сделать так, чтобы контакт с аллергеном в сезон пыления не вызывал у пациента аллергической реакции организма. Достигается это путем дозированного введения пациенту по определенной методике возрастающих концентраций аллергена – от самых минимальных, изначально не вызывающих никаких проявлений, до высоких концентраций. За время проведения АСИТ в иммунной системе происходит перестройка и она перестает болезненно реагировать на поступающий аллерген. Этот вид лечения проводится только под контролем квалифицированного аллерголога-иммунолога, т.к. происходит введение не лекарства, а самого источника болезни.